ایجاد زخم در هر ناحیه ای از بدن می تواند بسیار دردناک باشد و با توجه به چند نکته مرجع مدیریت زخم اندام های تحتانی می توان شایع ترین آن ها را التیام بخشید و به درمان سریع تر و موثر آن کمک کرد.
گاهی برای درمان زخم های جدی و عمقی باید به پزشک و بیمارستان مراجعه کرد؛ اما در موارد زخم های سطحی با مراقبت های کامل می توان در خانه آن را بهبود بخشید.
اگر شما هم علاقه مند هستید تا درباره علت های رخ دادن زخم اندام های تحتانی و راه های مدیریت آن بیشتر بدانید با ما در این مقاله همراه باشید.
1# مقدمه ای بر مرجع مدیریت زخم
1-1# تعریف زخم چیست؟
هرگونه آسیب (خراشیدگی، بریدگی و پاره شدن) بافت های پوست، عضلات، عروق خونی و اعصاب را زخم می گویند.
در بیان دیگر جداسازی اتصال بین سلول پوست و گوشت را زخم می گویند.
زخم را می توان به دو نوع زخم باز و بسته تقسیم کرد.
زخم های باز به زخم هایی گفته می شود که با اشیایی مانند شیشه، چاقو و… در سطح پوست رخ می دهند و
معمولا با خونریزی های زیادی همراه است.
در زخم های بسته بافت های داخلی بدن دچار آسیب می شوند بدون اینکه راه ارتباطی به بیرون و سطح بدن داشته باشند.
ممکن است در این نوع زخم ها اعضا داخلی نرم پاره شده و له شوند.
در پاسخ به سوال تفاوت زخم و شکستگی چیست، باید گفت که
زخم ها در اندام های سطحی پوست رخ می دهند که معمولا با خونریزی همراه است در حالی که
شکستگی ها در سطح استخوان و زیر بافت های نرم ایجاد شده و موجب ترک و ایجاد فاصله در سطح استخوان می شوند.
2-1# مفهوم مدیریت زخم چیست؟
مدیریت زخم به مجموعه ای از اقداماتی که در جهت ارزیابی و مراقبت از زخم صورت می گیرد گفته می شود.
اقداماتی از قبیل جلوگیری از آلودگی بیشتر زخم، حذف بافت های مرده و تبدیل زخم های آلوده به زخم های تمیز که این اقدامات در زمره مدیریت زخم قرار می گیرند.
در کل مدیریت زخم به اقدامات لازمی که برای ایجاد روند پیشگیری و بهبود و درمان زخم انجام می گیرند اطلاق می شود.
همچنین اقداماتی از قبیل استفاده از انواع پانسمان های مختلف و روش های درمانی متفاوت که جهت ارتقای سطح سلامت بافت های آسیب دیده انجام می گیرد.
3-1# انواع لایه های پوست
در مقاله مرجع مدیریت زخم به بزرگترین ارگان بدن یعنی پوست می پردازیم.
شناخت پوست در ارزیابی زخم نقش بسزایی دارد.
شناخت این عضو مهم بدن ما را در درجه بندی زخم ها و نوشتن گزارشات پرستاری یاری می دهد.
همچنین در انتخاب نوع درمان زخم و استفاده از ابزار های درمانی و در کل انتخاب نوع پانسمان راه گشا خواهد بود.
پوست یک سطح محافظ بین محیط خارج با اعضای مهم داخلی بدن را تشکیل می دهد.
این عضو با سطح متوسطی حدود 1.6 تا 2 متر مربع سطح بدن را می پوشاند.
به طور کلی پوست از سه لایه مختلف تشکیل شده که شامل موارد زیر می شود:
- اپیدرم
- درم
- هیپودرم
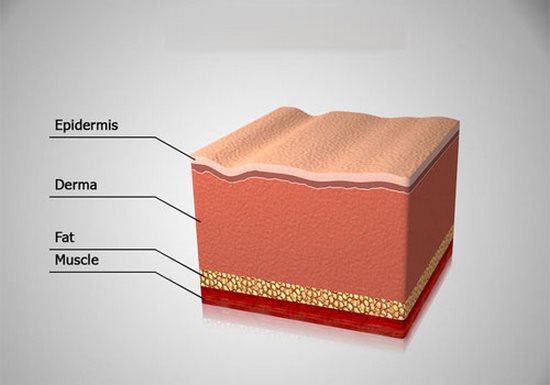
ابتدا به بررسی لایه اپیدرم می پردازیم.
1) اپیدرم
اپیدرم لایه خارجی پوست است که نقش اساسی در حفاظت از بدن در برابر عوامل خارجی مثل گرما و سرما و موجودات میکروسکوپی دارد.
ضخامت این لایه در بخش های بدن متفاوت است.
به عنوان مثال در پلک ها نازک ترین و در کف دست ها ضخیم ترین لایه را داراست.
تغذیه لایه درم از طریق لایه اپیدرم انجام می گیرد که در بخش های بعد به آن می پردازیم.
همچنین لایه اپیدرم خود از چهار نوع سلول به نام های مرکل، کراتینوسیت ها، لانگرهانتس و ملانوسیت ها تشکیل شده است.
کراتینوسیت ها بیشترین بخش یعنی حدود 85 درصد از لایه اپیدرم را تشکیل داده اند.
اپیدرم متشکل از 4 الی 5 لایه می باشد که عبارتند از:
- قشر طبقه شاخی (لایه شاخی)
- قشر میانی (لایه شفاف)
- لایه دانه ای
- قشر زبرین (لایه خاردار)
- قشر انتهایی (لایه زاینده)
در قشر انتهایی، سلول هایی به شکل ستون قرار دارند که ابتدا در آن تقسیم شده و به سطح های بالایی رانده می شوند.
وقتی این سلول ها به لایه های بالایی می رسند تغییر شکل داده و در نهایت می میرند.
2) درم
درم لایه بعدی پوست است که مانند لایه اپیدرم در جاهای مختلف بدن ضخامت متفاوتی دارد.
این تغییر ضخامت ویژگی های ساختاری آن را تشکیل می دهد.
در درم سه نوع بافت وجود دارد که عبارتند از:
- کلاژن
- بافت الاستیک
- فیبر مشبک (رتیکولر)
وجود سلول های تخصصی، لایه درم را از لایه های دیگر متمایز می سازد.
این سلول ها عملکرد حس لامسه، فشار و سایر حس های دیگر را میسر می سازند.
3) هیپودرم
هیپودرم در پایین ترین لایه پوست قرار دارد که از بافت های چربی و پیوندی دیگر تشکیل شده است.
مهمترین هدف این لایه اتصال پوست به بافت های عضله و بافت های زیرین دیگر می باشد.
این لایه متشکل از رگ های خونی و عصب های بزرگ و پیچیده می باشد.
این لایه محل ذخیره فیبروبلاست هایی که مسئول تولید کلاژن هستند می باشد.
همچنین در این لایه تنظیم دمای بدن صورت می گیرد.
هیپودرم با ذخیره چربی و آب، انرژی لازم بدن را در شرایط اضطراری فراهم می کند.
زمانی که از کاهش وزن صحبت می شود در واقع منظور کاهش حجم و کالری در این لایه از پوست می باشد.
پس از شناخت پوست و زخم در مقاله مرجع مدیریت زخم به ارزیابی بیمار مبتلا به زخم می پردازیم.
ارزیابی به ما کمک می کند تا شناخت مناسبی نسبت به نوع زخم پیدا کرده و در درمان آن اقدامات مناسبی به کار گیریم.
برای اطلاع بیشتر از لایه های پوست می توانید مطالب مقاله زیر را مطالعه نمایید.
2# ارزیابی بیمار مبتلا به زخم در مرجع مدیریت زخم
ارزیابی بیماری نقش بسزایی در فرآیند درمان دارد.
ارزیابی به دو بخش کلی ارزیابی بیمار و ارزیابی زخم تقسیم می شود.
1-2# ارزیابی بیمار
در مرجع مدیریت زخم در ارزیابی بیمار آیتم های زیر مورد بررسی قرار می گیرند.
این موارد عبارتند از:
- تاریخچه بیماری
- وضعیت سیستم ایمنی
- سطح گلوکز خون
- هیدراتاسیون
- اکسیژن و خونرسانی
1) تاریخچه بیماری
در ارزیابی تاریخچه بیماری به “علت آسیب بافتی” می پردازیم.
سایر بیماری های فرد را مورد بررسی قرار می دهیم.
بیماری های زمینه ای مانند دیابت، بیماری های عروقی، اختلال سیستم ایمنی و… را مورد بررسی قرار می دهیم.
در این روند داروهایی که فرد مبتلا به زخم مصرف می کند، تغذیه بیمار، عادات ناسالم مانند سیگار کشیدن، مصرف الکل و تحرک ناکافی نیز مورد بررسی قرار می گیرند.
2) وضعیت سیستم ایمنی
در بررسی وضعیت سیستم ایمنی بیمار، وجود اختلال در سیستم ایمنی بدن مورد توجه قرار می گیرد.
بررسی می کنیم آیا فرد مبتلا به بیماری، داروهای تضعیف کننده سیستم ایمنی مصرف می کند یا خیر.
بررسی می شود که فرد مبتلا به زخم، دچار بیماری های زمینه ای مانند ایدز یا سایر بیماری ها هست یا خیر.
آیا مریض تحت درمان های رادیوتراپی، شیمی درمانی و… که روی سیستم ایمنی بدن تاثیر می گذارد، قرار گرفته است یا خیر.
3) سطح گلوکز خون
در ارزیابی بیمار بررسی سطح قند خون نقش بسزایی دارد.
برای ترمیم زخم با یک سرعت مطلوب قند خون زیر 200mg/dl ضروری می باشد.
سطح قند خون بالاتر از این میزان باعث اختلال در عملکرد WBCs شده و باعث تاخیر در روند ترمیم زخم می شود.
همچنین برای ارائه خدمات مطلوب تر به بیمار، سطح HbA1c بیمار مورد بررسی قرار می گیرد که
نشان دهنده متوسط سطح گلوکز خون در 1 تا 3 ماه گذشته است.
اگر سطح HbA1c در بیماری بالاتر از میزان مطلوب بود، رژیم غذایی فرد باید مورد بازبینی قرار گیرد تا مواد غذایی متناسب با درمان شخص در دسترس وی قرار گیرد.
در بخش بعدی به بررسی سطح هیدراتاسیون می پردازیم.
4) هیدراتاسیون
هیدراتاسیون به معنی میزان آبرسانی کافی به بدن می باشد.
دهیدراتاسیون به معنی عدم وجود مایع های مغذی در بدن می باشد.
اثر هیدراتاسیون می تواند به میزان قابل توجهی در فرآیند درمان موثر باشد و در برابر آن، اثرات دهیدراتاسیون بسیار مضر باشند.
از اثرات دهیدراتاسیون می توان به کند شدن متابولیسم بدن و در نتیجه اختلال در ترمیم زخم اشاره کرد.
همچنین دهیدارتاسیون موجب کم شدن تورگور پوستی می شود که پیامد آن ایجاد زخم های جدید روی پوست است.
بنابراین بررسی سطح هیدراتاسیون فرد مبتلا به زخم، فاکتور مهمی در روند بیماری تلقی می شود.
5) اکسیژن و خون رسانی
اکنون به بررسی اکسیژن و خون رسانی می پردازیم.
اختلال اکسیژن رسانی به سب اختلال تبادلات گازی، پایین بودن هموگولوبین خون، پایین بودن فشار خون و استعمال دخانیات موجب تاخیر در ترمیم زخم می شود.

نیکوتین منقبض کننده عروق قوی می باشد و گاز CO باعث کاهش ظرفیت حمل اکسیژن خون می شود.
در نهایت استعمال دخانیات منجر به آسیب به بافت ریه ها شده و عمل اکسیژن رسانی را با اختلال همراه می کند.
2-2# ارزیابی زخم در مرجع مدیریت زخم
در ارزیابی زخم به 8 فاکتور می پردازیم که عبارتند از:
- محل زخم
- سایز
- عمق زخم
- بستر زخم
- اگزودای زخم (ترشحات)
- وضعیت لبه ها و پوست اطراف زخم
- علائم عفونت
- درد محل زخم
اکنون به تشریح هر یک از موارد بالا می پردازیم.
1) محل زخم
ارزیابی محل زخم از اهمیت بالایی برخودار است.
برنامه ریزی نوع درمانی با توجه به محل زخم انجام می شود زیرا که ممکن است زخم در نقاطی از بدن رخ دهد که امکان پانسمان در آن وجود نداشته باشد.
محل زخم در سرعت ترمیم آن نقش مهمی دارد.
ترمیم زخم هایی که در قسمت هایی از بدن با تحرک زیاد، ساییدگی، فشار و یا نیروی کششی (نزدیک مفاصل یا بر روی ساکرال) هستند، به کندی صورت می پذیردئ
سرعت بیشتر ترمیم در زخم های واقع در مناطق با خونرسانی خوب نسبت به زخم های واقع در مناطق محیطی بدن انجام می شود.
شناسایی محل زخم در انتخاب نوع پانسمان و استفاده از ابزار درمانی مهم است.
در ارزیابی محل زخم علت به وجود آمدن زخم نیز مورد بررسی قرار می گیرد.
به عنوان مثال زخم های وریدی پا عموما در سطح داخلی ساق پا بالای قوزک داخلی رخ می دهند و
علت آن اختلال در خونرسانی در این محل ها می باشد.
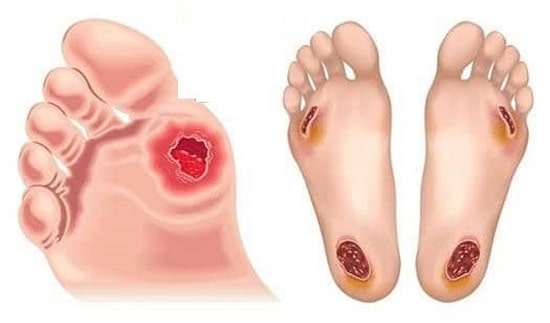
یا زخم های رو و کف پا به علت دیابت و زخم هایی در مناطق برجسته استخوانی (ساکروم) به علت فشار بیش از حد در این نقاط اتفاق می افتد.
2) ابعاد زخم
در ارزیابی ابعاد زخم ما باید طول زخم (بزرگترین قطر زخم صرف نظر از جهت آن)، عرض زخم (قطر عمود بر طول زخم) و عمق (عمیق ترین قسمت) زخم را اندازه گیری کنیم.
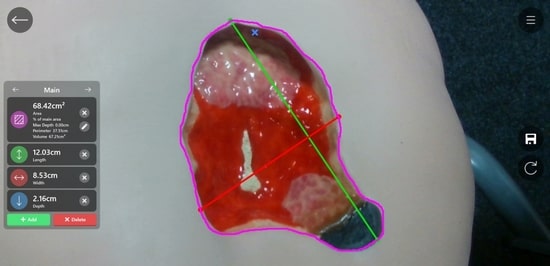
به این منظور از ابزار های اندازه گیری مانند خط کش و یا نوار اندازه گیری استفاده می کنیم.
از معمول ترین روش های ثبت وقایع درمان، استفاده از صفحه های اندازه گیری زخم می باشد که این روش ما را در پایش زخم یاری می دهد.
اندازه گیری زخم به ما کمک می کند تا روند درمان را ارزیابی کرده تا به بهبودی کامل زخم دست یابیم.
3) بستر زخم
ارزیابی بستر زخم عمدتا بر اساس رنگ آن صورت می گیرد.
در تقسیم بندی زخم بر اساس رنگ، زخم به رنگ های سیاه، زرد، قرمز و صورتی تقسیم بندی می شود.
به عنوان مثال در ارزیابی بستر زخم، بافت نکروز و اسلاف نشان دهنده تاخیر در روند درمان زخم می باشد.
با برداشتن بافت نکروز زخم ما وارد مرحله گرانوله سالم (قرمز) شده و روند طبیعی درمان را شکل می دهد.
4) اگزودا (ترشحات)
در ارزیابی زخم بررسی اگزودا (ترشح) نیز مورد توجه قرار می گیرد.
اگزودا پاسخی به روند طبیعی التهاب در طی پاکسازی زخم می باشد.
همچنین اگزودا برای رطوبت رسانی به بستر زخم لازم بوده و
در نتیجه باعث فعالیت و حرکت فیبروبلاست ها و کراتینوسیت ها شده و روند بهبود زخم را افزایش می دهد.
در بررسی اگزودای زخم به بررسی مقدار آن، رنگ، قوام و بوی آن می پردازیم.
اگزودا مانند شمشیر دولبه ایست که مقدار مناسبی از آن باعث بهبود زخم شده و برعکس، مقدار بسیار زیادش منجر به اختلال در روند درمان زخم می شود.
اگزودای بیش از حد نشان گر ادم (ورم = Edema) کنترل نشده یا افزایش میزان باکتری در زخم بوده و نیاز به درمان فوری دارد.
بنابراین در ارزیابی زخم، مدیریت و بررسی اگزودا نقش چشم گیری در درمان زخم دارد.
اگر اگزودا سروزی (Serous) باشد به رنگ شفاف یا زرد کم رنگ و رقیق و آبکی بوده و اگر اگزودا خونی (Sanguineous) باشد به رنگ قرمز و رقیق و آبکی می باشد.
اگزودای خونابه ای (Serosanguinous) صورتی تا قرمز کم رنگ بوده و همچنین رقیق و آبکی می باشد.
در اگزودای چرکی (Purulent) رنگ آن زرد مایل به کرم، سبز، سفید یا قهوه ای پر رنگ بوده و همچنین غلیظ می باشد.
پس ارزیابی نوع اگزودا بسیار مهم و کاربردی در تصمیمات فرد درمانگر می باشد.
5) لبه های زخم و پوست اطراف آن
در بررسی پوست اطراف زخم، درجه اتصال به بستر زخم (کانالیزه شدن و نقب زدن) مورد توجه قرار می گیرد.
در بررسی پوست اطراف زخم رنگ پوست نیز اهمیت دارد.
به طوری که رنگ سفید نشانه خیس خوردگی، رنگ قرمز بیانگر التهاب، آسیب پوستی و عفونت می باشد و کبودی نشانگر ضربه و احتمال له شدگی بافت است.
نکته مهم دیگر وجود ادم و مقدار رطوبت پوست در اطراف زخم می باشد.
مواردی که ذکر شد در ارزیابی پوست اطراف زخم مورد بررسی قرار می گیرد.
6) علائم عفونت زخم
عفونت زخم علائمی دارد که در مقاله مرجع مدیریت زخم به آن ها می پردازیم.
علائم عفونی می تواند علائم کلاسیک عفونت موضعی زخم باشد.
این علائم شامل درد، قرمزی، ادم، گرما و ترشحات چرکی می باشد.
برای مقابله با این نوع زخم ها ابتدا زخم را با نرمال سالین بشویید سپس ترشحات را تخلیه کنید و زخم را پانسمان کنید.
یک درمانگر حرفه ای در صورت مواجهه با یک زخم عفونی، بیمار را به یک متخصص عفونی ارجاع می دهد تا اقدامات درمانی برای فرد صورت گیرد.
معیار های Cutting و Harding به عنوان کرایتریاهای استاندارد برای عفونت زخم مزمن در نظر گرفته می شوند.
از دیگر علائم عفونت می توان به موارد زیر نام برد:
- آبسه
- ترشح
- سلولیت
- ترمیم به تاخیر افتاده
- تغییر رنگ زخم
- بافت گرانوله خونریزی دهنده و شکننده
- ایجاد حساسیت و درد غیر منتظره
- ایجاد حفره و پل در بستر زخم
- بوی غیر منتظره و شکننگی زخم
در بررسی عفونت زخم توجه به موارد ذکر شده الزامی است.
در ادامه ذکر این مورد الزامی است که در مدیریت زخم، کنترل عفونت زخم به درمان زخم ارجحیت دارد.
ابتدا عفونت زخم باید مرتفع شده و سپس اقدامات لازم جهت درمان زخم صورت گیرد.
7) درد
میزان درد توسط بیمار بیان می شود.
درد را می توان به وسیله به کار گیری معیار های مختلف تعیین کننده آن اندازه گیری کرد.
امر درمان بیمار باید با کمترین میزان درد همراه باشد.
بنابراین یکی از فاکتور های موثر در ارزیابی زخم بیمار، بررسی میزان درد شخص است.
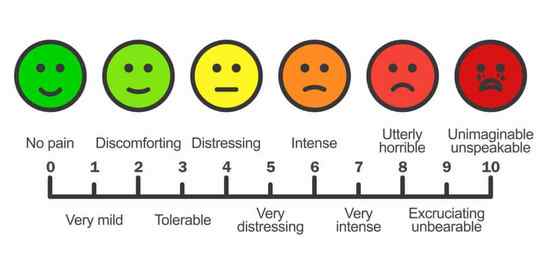
یکی از معیار های تعیین شدت درد، مقیاس بصری شدت درد می باشد.
به طوری که از حالت ظاهری فرد دچار عارضه، میزان درد تخمین زده می شود.
معیار دیگر پرسش از شخص بیمار است که شدت درد را از صفر (بدون درد) تا 10 (بیشترین میزان درد) درجه بندی می کنیم و از بیمار می خواهیم مقدار درد خود را مشخص کند.
یک درمانگر حرفه ای فردی است که درمان خود را با کمترین میزان درد انجام دهد.
ارزیابی بیمار و زخم را مورد بررسی قرار دادیم.
حال در ادامه مرجع مدیریت زخم به انواع زخم های اندام تحتانی می پردازیم.
3# طبقه بندی انواع زخم بر اساس نوع بیماری در مرجع مدیریت زخم
در مقاله مرجع مدیریت زخم قصد داریم به بررسی چند نوع بیماری که عامل زخم های سطحی و عمقی بر روی پوست است بپردازیم.
این بیماری ها شامل زخم پای دیابتی، فشاری (زخم بستر) و عروقی (وریدی و شریانی) می شوند که در ادامه به تشریح هرکدام می پردازیم.
1-3# زخم پای دیابتی
زخم پای دیابتی یکی از عارضه های بیماری دیابت است.
این بیماری سوغات کشور های درحال توسعه مانند ایران می باشد.
این بیماری حاصل افزایش مداوم سطح قند خون است.
در مقاله مرجع مدیریت زخم قصد داریم تا عوامل امپوتاسیون (قطع عضو) را شناسایی کرده و
با ارائه راهکارهای مناسب از قطع عضو جلوگیری کرده و سطح سلامت زخم پای دیابتی را ارتقا دهیم.
در مواجه با بیماران دیابتی ارزیابی بیمار از اهمیت زیادی برخوردار است.
یکی از مولفه های مهم در این نوع بیماری ها ایجاد خون رسانی مناسب در اندام تحتانی است.
اگر خون رسانی کافی در اطراف زخم وجود نداشت باید بیمار را به یک متخصص عروقی ارجاع دهیم.
زخم های دیابتی به دلیل عوامل نوروپاتیک (بی حسی موضعی) ایجاد می شوند.
به طوری که بیمار با اصابت وسایل نوک تیز مانند سوزن یا میخ یا حتی حرارت و استفاده از کفش نامناسب باعث بروز زخم روی سطح پوست می شود.
بیمار به دلیل بی حسی متوجه زخم نشده و زخم همچنین به دلیل خونرسانی ناکافی به لایه های زیرین پوست گسترش یافته و باعث ایجاد زخم های عمیق می شود.
در درمان زخم های دیابتی شستشوی مداوم زخم مهم تلقی می شود.
در بیماران دیابتی، پینه (کالوس) شایع است که به دلیل استفاده از کفش های نامناسب رخ می دهد.
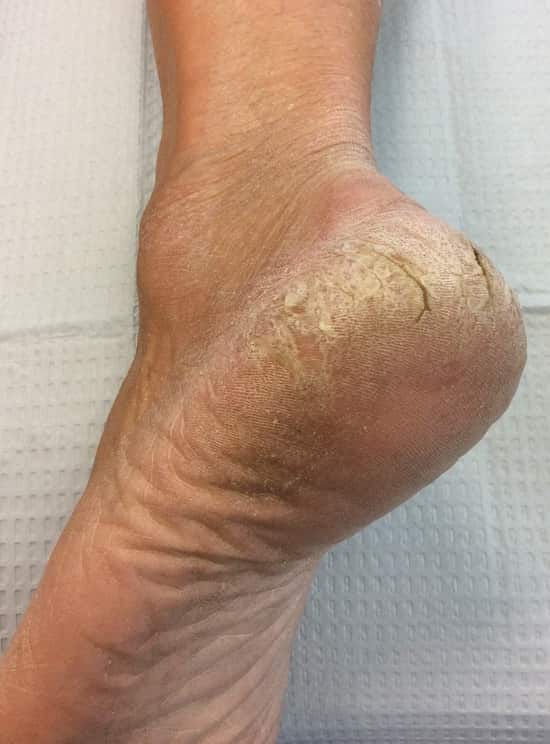
با ارجاع این بیماران به متخصصین ارتوپد فنی اقدامات مناسب جهت رفع پینه پا انجام می گیرد.
ما در مقاله مرجع مدیریت زخم، زخم های پای دیابتی را از 6 منظر مورد بررسی قرار می دهیم.
مواردی که عبارتند از:
- اپیدمیولوژی
- علل ایجاد زخم پای دیابتی
- عفونت و دیابت
- طبقه بندی زخم پای دیابتی
- پیشگیری
- درمان زخم پای دیابتی
1) اپیدمیولوژی (علم بررسی انتشار و علل بیماری ها)
یکی از جدی ترین و هزینه برترین مشکلات دیابت، زخم پای دیابتی است.
نزدیک به 15 درصد از افراد دیابتی احتمالا در دوره ای از زندگی زخم پای دیابتی را تجربه می کنند.
در هر 30 ثانیه در جهان یک عضو از اندام های افراد دارای زخم پای دیابتی قطع می شود.
حدود 14 تا 24 درصد از بیماران زخم پای دیابتی دچار قطع عضو می شوند.
تمام تلاش جوامع جهانی از جمله انجمن WHO بر این است که میزان قطع عضو در بیماران زخم پای دیابتی را تا 50 درصد کاهش دهد.
معمولا اقشار خاصی از افراد در معرض زخم پای دیابتی هستند.
این افراد عبارتند از:
- دیابتی های بالای 40 سال
- افزایش طول مدت بیماری
- افرادی که بیماری دیابت آن ها دیر تشخیص داده می شود
- زخم پای دیابتی در مردان بیش از زنان اتفاق می افتد
- کسانی که بیماری خود را نپذیرفته اند
- افرادی که تحرک کافی ندارند
- وضعیت اجتماعی ضعیف (افرادی که در رفاه نسبی قرار ندارند)
- افرادی که در معرض استعمال سیگار و الکل قرار دارند
عوامل خطر احتمال وقوع زخم پای دیابتی به دو مورد عوامل عمومی و عوامل موضعی تقسیم بندی می شود.
عوامل عمومی عبارتند از:
- طول زمان دیابت
- هایپر گلیسمی کنترل نشده
- اختلال بینایی
- بیماری مزمن کلیوی
- سن بالا
- بیماری عروقی
- فشار خون
- چاقی
- بالا بودن چربی های خون
- جنس مذکر
و اما عوامل موضعی به این ترتیب هستند:
- دفورمیتی ساختاری پا یا تحرک محدود مفصلی
- بالا بودن فشار پا
- تاریخچه قطع عضو یا زخم
- تروما و کفش نامناسب
- وجود هایپرکراتوزیس (پینه)
- زخم ها یا قطع عضو قبلی
- نوروپاتی حسی محیطی
- بیماری عروقی محیطی (PVD)
عوامل خطرناکی که در زخم های دیابتی وجود دارد نام برده شد.
حال در این بخش از مقاله مرجع مدیریت زخم به علت های ایجاد زخم های دیابتی می پردازیم.
2) علل ایجاد زخم های دیابتی
زخم های دیابتی به 3 دلیل ایجاد می شوند که این 3 علت عبارتند از:
- اختلال عملکرد عصب محیطی (نوروپاتی)
- بیماری عروقی محیطی (PVD)
- مختلط (نوروایسکیمیک)
3) عفونت و دیابت
در دیابت قابلیت دفاع در برابر عفونت کاهش یافته و در نتیجه عفونت های مکرر در زخم پا ایجاد می شوند.
علائم عفونت ممکن است با تعداد کمی از علائم کلاسیک (علائمی مانند التهاب، تورم، قرمزی و چرک) یا بدون آن ها ظاهر شوند.
افزایش قابل توجه عفونت ممکن است خطر آمپوتاسیون یا قطع عضو را نیز افزایش دهد.
به همین دلیل است که تشخیص عفونت در مراحل اول آن از اهمیت بالایی برخوردار است و
در صورت بروز علائم عفونت می بایست سریعا بیمار به یک متخصص عفونی ارجاع داده شود.
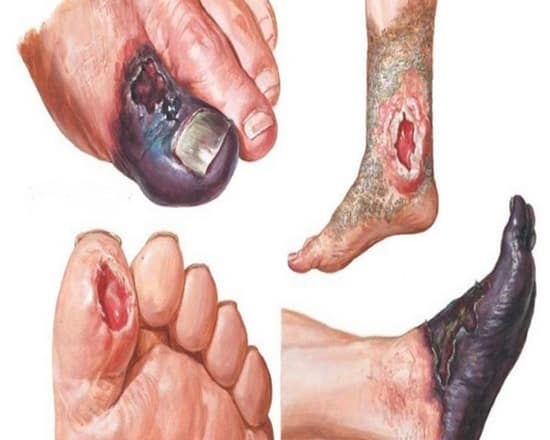
بنابراین عفونت بر مبنای ترشحات چرکی (pus) یا حداقل 2 مورد از مشخصه های التهابی مانند قرمزی، گرما، تورم، سفتی و درد یا حساسیت مورد بررسی قرار می گیرد.
4) طبقه بندی زخم های پای دیابتی
در مراقبت و درمان زخم دیابتی بهتر است زخم را به چند دسته تقسیم بندی کنیم.
این طبقه بندی در انتخاب روش درمان ما را یاری می دهد.
طبقه بندی های زخم های دیابتی توسط 3 سیستم مختلف انجام می گیرد.
هر یک از این سیستم ها ویژگی های منحصر به فرد خود را دارند.
سیستم های طبقه بندی زخم های دیابتی در مقاله مرجع مدیریت زخم را به سه دسته تقسیم کرده ایم که عبارتند از:
- واگنر (Wagner system)
- دانشگاه تگزاس (the university of Texas)
- ناتینگهام (Nottingham system)
در ایران مطالعات زخم های دیابتی طبق سیستم واگنر انجام می گیرد.
بنابراین ما این سیستم را به طور اجمالی مورد بررسی قرار می دهیم.
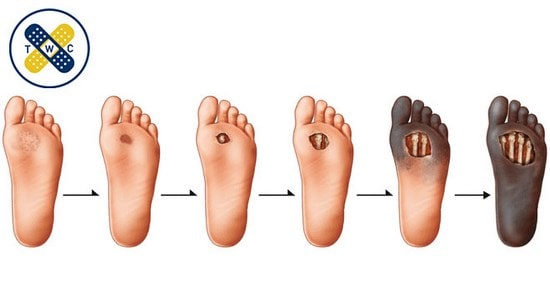
زخم های دیابتی بر اساس سیستم واگنر طبق مشاهدات عینی، به 6 درجه (گرید) تقسیم می شوند.
در درجه 0 پا در معرض خطر دفورمیتی (تغییر شکل) قرار می گیرد.
ولی زخمی در پا وجود ندارد.
در درجه 1 پوست دارای زخم های سطحی است.
ولی بدون درگیری اعصاب داخلی سابکوتانئوس می باشد.
در درجه 2 از زخم های سیستم واگنر، زخم عمیق ایجاد شده و از لایه ساب کوتانئوس (اعصاب لایه های داخلی) گذشته و
با درگیری عضله، تاندون یا مفصل (بدون درگیری استخوان ها) ایجاد آبسه می کند.
در این نوع زخم ها احتمال وجود عفونت وجود دارد.
درجه 3 زخم های سیستم واگنر از زخم هایی عمیق که استخوان را درگیر می کند تشکیل می شود.
زخم هایی که به آن استئیت نیز گفته می شود.
در درجه 4 با گانگرن مواجه هستیم و ممکن است بخشی از انگشتان جلوی پا یا پاشنه دچار قطع عضو شوند.
در درجه 5 گانگرن پیشرفته رخ داده و نیازمند قطع عضو سریع می باشد.
5) پیشگیری از زخم های دیابتی
اما در مطالعات مدیریت زخم، علاوه بر درمان زخم های دیابتی، پیشگیری از آن ها اهمیت بسزایی دارد.
زیرا که با پیشگیری می توان در وقت و هزینه های درمانی صرفه جویی کرد.
پیشگیری شامل اقدامات مختلفی است که ما را در درمان چند قدم جلوتر پیش می برد.
این اقدامات عبارتند از:
- کنترل مناسب فشار خون و متابولیسم بدن
- بررسی منظم وضعیت پا و کفش مناسب
- شناسایی بیماران در معرض خطر
- آموزش به بیماران و خانواده
- کاهش فشار و برداشتن فشار
اگر موارد بالا به طور منظم انجام شود 80 درصد از زخم های پای دیابتی کاهش می یابد.
در بین مواردی که ذکر شد آموزش از اهمیت بالایی برخوردار است.
آموزش باید ساده، مکرر و پیوسته باشد.
در عین حال آموزش ها باید حاوی مطالبی باشند تا آگاهی کافی نسبت به بیماری دیابت صورت گرفته و
خانواده ها سبک زندگی خود را مطابق دستورالعمل هایی تغییر دهند.
آموزش ها باید حاوی این موارد باشد:
- مراقبت از زخم و جلوگیری از ایجاد آن
- اهمیت کنترل مناسب و مستمر قند خون
- تغذیه مناسب
- روش های پیشگیری از زخم شامل معاینات روزمره، شست و شوی صحیح پا، روش های نگهداری از پا و ناخن ها
- ورزش صحیح و منظم
- انتخاب جوراب و کفش مناسب
6) درمان زخم پای دیابتی
در مقاله مرجع مدیریت زخم به طور اجمالی به درمان زخم هایی که در اثر دیابت رخ می دهند پرداخته ایم.
درمان این زخم ها اقدامی زمانبر است و نیاز به کار گروهی دارد.
همکاری تیمی از پزشکان از جمله متخصصان غدد گرفته تا متخصصین ارتوپد و تغذیه را می طلبد.
درمان شامل مراحل مختلفی است که توجه به هر یک ضروری است.
این مراحل شامل موارد زیر می باشد:
- دبریدمان (جداسازی بافت های عفونی و مرده از بستر زخم)
- شستشوی زخم
- کنترل عفونت
- پانسمان مناسب
- اکسیژن رسانی
- برداشتن فشار از روی زخم
دبریدمان به عمل برداشتن بافت های عفونی از بستر زخم گفته می شود.
با استفاده از پانسمان های آنتی باکتریال نیز می توان روند بهبود زخم را سرعت بخشید.
استفاده از این پانسمان ها نوعی درمان انتخابی برای برخی از زخم های دیابتیک پا محسوب می شود.
استفاده از پانسمان های مدرن باید به گونه ای باشد که خطر سمیت بافتی و سلولی را کاهش دهد.
این پانسمان ها باید قادر باشند اگزودا را کنترل کنند و بافت های نکروز را بردارند.
برای کاهش فشار و برداشتن بار هم می توان از موارد نام برده زیر استفاده کرد:
- Clinical padding
- کفش ها و کفی های مخصوص
- پوتین فایبر گلس
- قالب های تمام تماسی پا
- گچ های زیر زانو
- قالب های تجاری موجود
- عصاها و چوب های زیر بغل و ویلچر ها
- اقدامات جراحی برای برداشتن فشار
در مقاله مرجع مدیریت زخم به عوامل زخم های دیابتی و روش های درمان آن ها پرداخته شد.
در ادامه به یکی دیگر از انواع زخم های اندام تحتانی یعنی زخم های فشاری می پردازیم.
2-3# زخم های فشاری (pressure ulcers) در مرجع مدیریت زخم
زخم های فشاری در نتیجه بروز نکروز (بافت های مرده) به دنبال تحت فشار قرار گرفتن بافت نرم و ایسکمی (اختلال در خون رسانی مناسب) طولانی و غیر قابل برگشت آن ایجاد می شود.
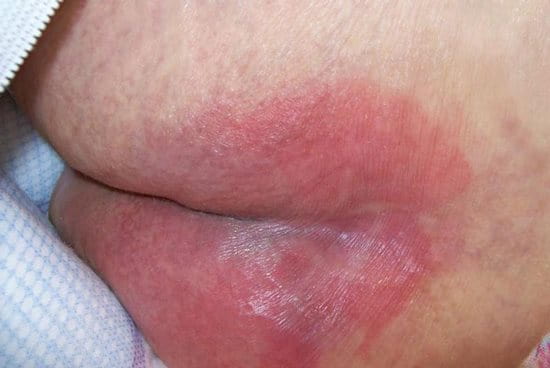
معمولا صدمه دیدگان نخاعی، بیماران بیهوش، افرادی که سکته قلبی یا مغزی داشته اند و
مجبورند به مدت طولانی در بستر بمانند، افراد سن بالا و افرادی که تحت عمل های جراحی مفاصل و استخوان های پا قرار می گیرند در معرض زخم های فشاری می باشند.
از عامل های دیگر زخم های فشاری می توان به گردش خون محیطی ضعیف اشاره نمود.
این گردش خون پایین در بیماران دیابتی، افرادی که دچار نارسایی احتقانی قلب هستند و هایپوتنشن ها مشاهده می شود.
نقاطی از بدن بیشتر در معرض این گونه زخم ها قرار دارند.
نواحی پر خطر هنگام خوابیدن به پشت مانند ساکروم (ناحیه ای از استخوان های تشکیل دهنده لگن خاصره)، پس سر، آرنج ها و پاشنه پا در این گروه قرار می گیرند.
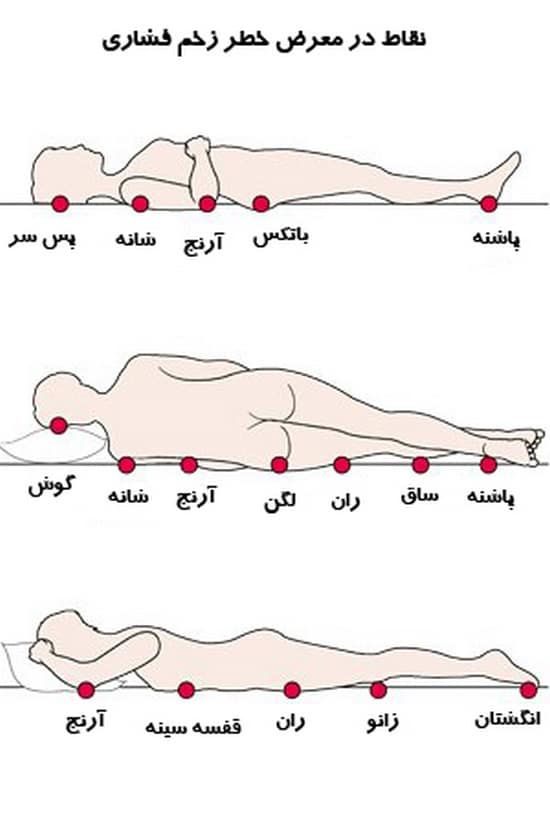
در وضعیت خوابیده به پهلو، نواحی تروکانتر، قوزک پا و لاله گوش در معرض زخم های فشاری قرار دارند.
در وضعیت خوابیده به شکم قفسه سینه، پاتلا، نواحی روی پا و پیشانی در معرض این نوع زخم قرار می گیرند.
همچنین در افرادی که از ویلچر استفاده می کنند نواحی پر خطر ساکروم، باتکس ها و نواحی زیر زانو است.
با توجه به این نواحی پر خطر در وضعیت های مختلف، درمانگران و مراقبین باید در افرادی که محدودیت حرکتی دارند، تغییر موقعیت بدن را به صورت مرتب و منظم انجام داده تا فرد در معرض زخم های فشاری قرار نگیرد.
در ادامه و در این بخش از مقاله مرجع مدیریت زخم به دلایل ایجاد زخم های فشاری اشاره می کنیم.
1) علل ایجاد زخم های فشاری
در این مبحث از مرجع مدیریت زخم می خواهیم به علل ایجاد زخم های فشاری بپردازیم.
زخم های فشاری به دلیل آسیب موضعی به پوست به وجود می آیند و ناشی از عوامل زیر است.
- نیروهای مکانیکی
- رطوبت
نیروهای مکانیکی به 3 دسته تقسیم می شوند.
نیروهای فشاری، سایشی و برشی
فشار روی پوست و برجستگی های استخوان قرار گرفته و باعث می شود پوست بین تخت بیمار و استخوان شخص فشرده شود.
این فشردگی خود موجب انسداد شریانچه ها، وریدچه ها و مویرگ ها شده و باعث تولید مواد زائد و سمی می شود.
بنابراین در اپیدرم، درم و عضلات، نکروز و زخم ایجاد می شود.
نیروهای برشی به موجب فشار روی عروق خونی باعث انسداد و پارگی می شوند.
برای درک بهتر این موضوع بیماری را تجسم کنید که روی تخت به حالت نیمه نشسته قرار گرفته است.
فرد بیمار تمایل ندارد به پایین حرکت کند ولی ستون اسکلتی در اثر جاذبه به سمت پایین هل داده می شود و باعث شده برشی در سطح پوست ایجاد شود.
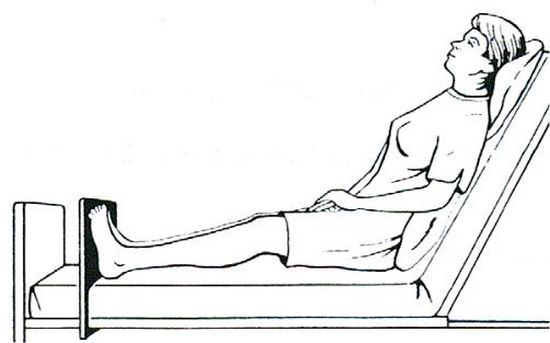
یکی دیگر از نیروهای تشکیل دهنده زخم های فشاری، نیروهای سایشی است.
معمولا برداشتن بیمار و منتقل کردن آن به جای دیگر با کشیدن فرد همراه است.
این اصطکاک ها و سایش ایجاد شده باعث بروز زخم در سطح پوست بیمار می شوند.
عامل دیگر در بروز زخم های فشاری رطوبت پوست است.
رطوبت باعث می شود پوست خیس خورده و بافت همبند آن شل شود.
علاوه بر آن باعث چسبیدن محکم تر پوست به بستر و در نهایت افزایش اصطکاک سطح پوست شده در نتیجه باعث جدا شدن اپیدرم می شود.
در بیماران دیابتی و بیمارانی که دچار عارضه زخم بستر هستند رطوبت و خیس خوردگی باعث می شود ترمیم زخم به تعویق بیافتد.
رطوبت می تواند ریسک ایجاد زخم های فشاری را 5 برابر افزایش دهد.
2) ارزیابی زخم های فشاری
در ارزیابی زخم های فشاری، این زخم ها را به چند دسته تقسیم می کنیم.
همچنین در تشخیص احتمال وقوع این زخم ها از سه معیار بهره می جوییم.
برای مطالعه طبقه بندی زخم های فشاری و معیار های تشخیصی آن به مقاله زیر مراجعه بفرمایید.
3) پیش گیری از ایجاد زخم های فشاری
پیشگیری بخش مهمی از مرجع مدیریت زخم است.
اساس پیشگیری از بروز زخم های فشاری محافظت از فشار، ساییدگی و کشش در نواحی حساس و در معرض خطر می باشد.
این امر با برداشتن فشار و یکسان سازی فشار وارده بر سطح پوست با استفاده از ابزار کمکی یا حتی با یک بالشت محقق می شود.
همچنین عمل کاهش فشار با استفاده از سطوح دینامیک و تغییر وضعیت بیمار به طور منظم و با برنامه هر 2-4 ساعت یکبار صورت می گیرد.
باید توجه داشته باشیم که بیمار نباید روی مناطق قرمز شده پوست و یا مناطق برجسته استخوانی بخوابد.
بیماران محدود به صندلی حداقل ساعتی یک بار باید تغییر وضعیت دهند.
مورد بعدی مراقبت مناسب از پوست می باشد.
در مراقبت از پوست باید وضعیت پوست و به ویژه مناطق برجسته استخوانی و همچنین مناطق قرمز یا رنگ پریده مورد بررسی قرار گیرند.
پوست در معرض آسیب باید روزانه با آب گرم و یک ماده تمیز کننده ملایم شستشو شود و سپس به نرمی خشک شود.
باید از اصطکاک و سایش بیش از حد مانند ماساژ دادن پا اجتناب شود.
سطح پوست باید مرتب با لوسیون ها و کرم های مرطوب کننده مرطوب نگه داشته شود.
همواره مناطق آسیب دیده و شکننده پوست با پانسمان های مناسب پوشانده شود.
باید توجه داشت که پانسمان های خیس شده هر چه سریعتر تعویض شوند.
تغذیه مناسب و خون رسانی صحیح نیز در پیشگیری از بروز زخم های فشاری اثر گذار است.
در بیماران در معرض خطر، وضعیت تغذیه به منظور تعیین میزان جذب کافی مواد پروتئینی و کالری و مایعات مورد نیاز باید مورد بررسی قرار گیرد و
تحت نظر متخصص تغذیه مکمل های غذایی برای فرد بیمار تجویز شود.
4) درمان زخم های فشاری
در ادامه مقاله مرجع مدیریت زخم به درمان زخم های فشاری می پردازیم.
برای درمان زخم های فشاری از روش های گوناگونی بهره می جوییم.
یکی از این روش ها درمان زخم به روش مرطوب می باشد.
از مزیت این روش نسبت به سایر روش ها می توان به موارد زیر اشاره کرد:
- عدم تشکیل دلمه یا اسکپ در حین روند درمان
- حفظ و افزایش مواد حیاتی زخم
- ایجاد سد محافظتی در مقابل نفوذ باکتری ها
- کاهش درد
- عدم آسیب به بافت گرانوله
- حفظ دمای زخم
- کاهش زمان و هزینه های درمان
- تسریع دبریدمان اتولایتیک
- کاهش بافت اسکار
در درمان زخم های فشاری توصیه های EPUAP و NPUAP به برداشتن بافت مرده (دبریدمان) است.
همچنین این سازمان ها توصیه می کنند زخم را به طور منظم با محلول نرمال سالین شستشو داده و زخم از نظر کلونیزاسیون باکتری و عفونت کنترل شود.
سطح زخم با پانسمان های نگهدارنده پوشیده شده و مرطوب نگهداری شود.
همچنین توصیه می شود برای زخم هایی که ترمیم آن ها به تاخیر افتاده و به داخل بافت عضلات نفوذ کرده اند عمل جراحی ترمیمی صورت گیرد.
این عمل های جراحی شامل بستن مستقیم پوست، گرفت پوستی، فلپ پوستی و فلپ های آزاد می باشد.
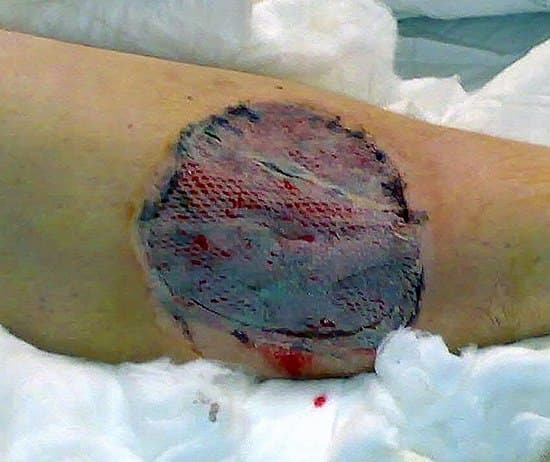
نکته ای که در درمان زخم های فشاری حائز اهمیت می باشد کار گروهی و همکاری متخصصین مختلف در این زمینه می باشد.
تنها با یک همکاری گروهی بین تیمی از درمانگران و جراحان و متخصصین تغذیه می باشد که بهبودی کامل زخم محقق می شود.
در ادامه مقاله مرجع مدیریت زخم و مبحث طبقه بندی زخم های اندام تحتانی به معرفی زخم های عروقی می پردازیم.
3-3# زخم های عروقی
زخم های عروقی در جوامع غربی شایع تر است.
زیرا که فعالیت زیاد و ایستادن های مداوم باعث بروز چنین زخم هایی می شود.
این گونه زخم ها از گروه زخم های مزمن است و حدود 0.1-0.3 درصد از کل جمعیت بالغین غربی را شامل می شود.
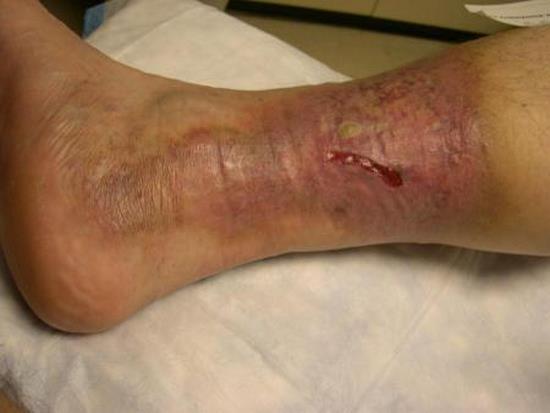
این عدد برای افراد بالای 80 سال به بیش از 2% می رسد و به طور اولیه در افراد بالای 60 سال بیشتر پدیدار می شود.
همچنین شیوع آن در زنان 1.6 برابر بیشتر از مردان است.
زخم های عروقی به دو دسته زخم های وریدی و زخم های شریانی تقسیم می شوند.
در این مقاله تلاش شده است تا به هریک از این موارد به تفصیل بپردازیم.
علت بروز این گونه زخم ها نارسایی مواد مغذی و انسداد اندام تحتانی و به طور کلی گرفتگی عروق می باشد.
70% از بیمارانی که دچار زخم های عروقی می شوند را بیماران وریدی تشکیل می دهند و 10% از آن ها مبتلا به بیماری شریانی محیطی هستند.
10-15% نیز بیمار های مختلط وریدی و شریانی محیطی می باشند و 5-10% نیز سایر علل مانند دیابت، بدخیمی های پوست و اختلالات خونی و اسکولیت را تشکیل می دهند.
برای شناخت زخم های عروقی ابتدا باید با عملکرد پمپ عضلات ساق پا آشنا شویم.
1) پمپ عضلات ساق پا
به طور طبیعی در قسمت ساق پا پمپ عضلانی ساق پا قرار گرفته است.
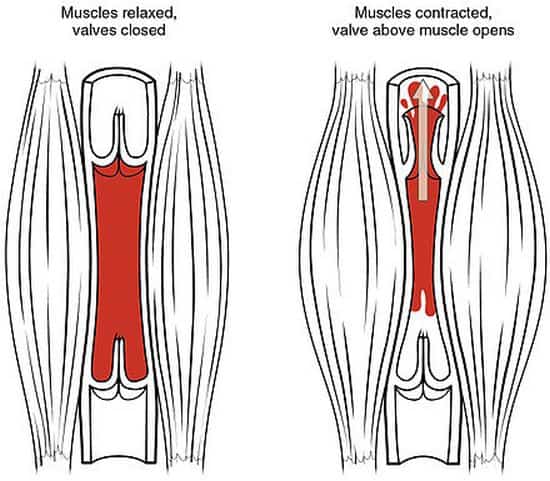
وظیفه این پمپ عضلانی هدایت مایعات از اندام های تحتانی به سمت قلب است.
اگر برشی در اندام تحتانی بزنیم 5 جز دیده می شود.
این 5 قسمت از عضلات ساق و مچ پا و همچنین وریدهای سطحی، عمقی و پرفوریتور تشکیل شده اند.
عملکرد عضلانی پمپ ساق پا را در سه فاز بررسی می کنیم.
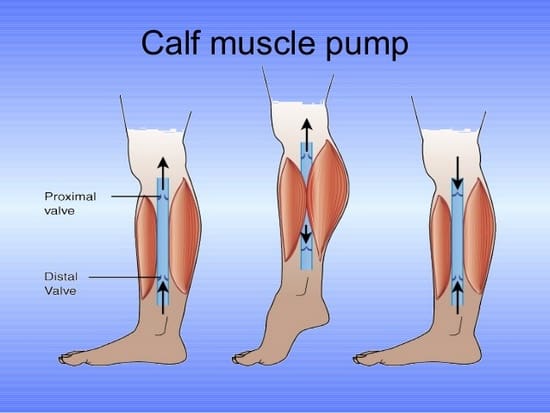
فاز 1: این فاز، فاز استراحت عضلات ساق پا می باشد.
دریچه ها بسته هستند و هیچ مایعی به سمت پایین یا بالا حرکت نمی کند.
فاز 2: در این فاز با منقبض شدن عضلات ساق پا دریچه ها باز شده و مایع به سمت قلب حرکت می کند.
فاز 3: در روند قدم برداشتن، عضلات منبسط شده و دوباره دریچه ها بسته شده و فاز اول تکرار می شود.
در این سه فاز عملکرد طبیعی پمپاژ خون شکل گرفته و خون که در اثر جاذبه به سمت پایین حرکت کرده، توسط عملکرد پمپاژ به سمت قلب بر می گردد.
حال اگر این عملکرد با اختلال مواجه شود، پمپاژ عضلانی ساق پا غیر موثر واقع می شود و
موجب می شود استاز خون (جمع شدن مایعات در سطح عضله) در ورید های پا شکل بگیرد.
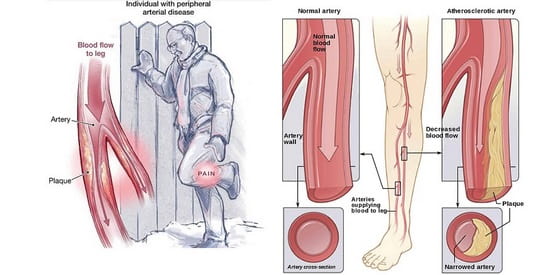
این جمع شدن خون در ورید ها باعث ایجاد فشار بالا در مویرگ های کوچک شده و
از خون رسانی کافی و مناسب به بافت ها جلوگیری می کند و در نهایت زخم ایجاد می شود.
دلایلی باعث می شود فشار در ورید های ساق پا افزایش یابد.
این دلایل عبارتند از:
- نارسایی دریچه ای در ورید های عمیق و پرفوریتور
- ترومپوز (انسداد) رگ های عمقی
- اختلال در عملکرد پمپ عضلانی ساق پا
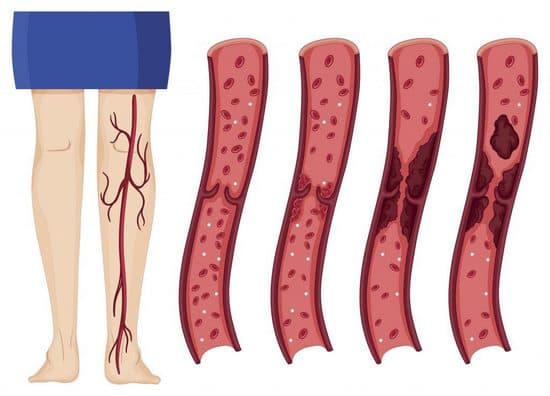
2) زخم های وریدی
معمولا زخم های وریدی بدون درد می باشند.
اما در صورت وجود درد ممکن است با قرار دادن پا در وضعیت بالا درد بهتر شود.
در زخم های وریدی معمولا گرفتگی عضلات شایع است.
محل زخم های وریدی معمولا بین زانو و قوزک پا است.
این گونه زخم ها معمولا لبه های نامنظم دارند و اغلب سطحی هستند.
بستر زخم معمولا قرمز رنگ و حاوی اسلاف زرد می باشد و میزان حجم ترشحات زخم متوسط رو به بالا است.
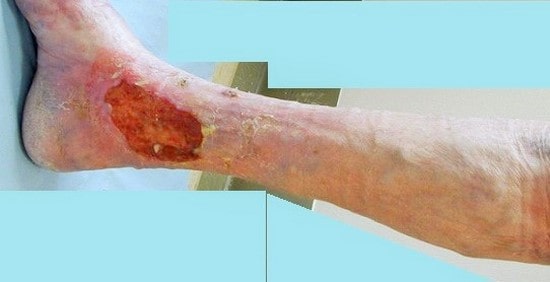
برای زخم های وریدی درمان های متفاوتی وجود دارد.
یکی از این درمان ها، محافظت از زخم به وسیله پانسمان های مدرن می باشد.
یکی دیگر از موارد درمان، افزایش فشار خون وریدی توسط درمان فشاری است که با بانداژ الاستیک یا جوراب های واریس انجام می گیرد.
اما در نوع درمان فشاری زخم های وریدی که نوعی درمان انتخابی است، فشار مداوم و تدریجی از انگشتان تا زانو برای زخم های وریدی پا در نظر گرفته می شود.
در ادامه، درمان را در دو فاز ادامه می دهیم.
- فاز ترمیمی: در این فاز از بانداژ های فشاری استفاده می کنیم تا زخم رفته رفته بهبود یابد.
- فاز نگهدارنده: در این فاز با استفاده از جوراب های فشاری زیر زانو از عود مجدد زخم جلوگیری می کنیم.
نکاتی در تکنیک درمان فشاری زخم های وریدی وجود دارد.
اول اینکه فشار حاصل از بانداژ باید در مچ پا در بالاترین حد ممکن باشد.
این فشار رفته رفته در ساق پا کاهش می یابد.
در ایجاد فشار توسط بانداژ، مچ پا باید در راستای 90 درجه با ساق پا قرار بگیرد.
همچنین پاشنه در محدوده بانداژ باشد و در هر دور از بانداژ باید نیمی از لایه جدید نیمی از لایه قبلی را بپوشاند.
بانداژ زخم های وریدی بانداژ های خاصی هستند و به هیچ وجه از بانداژهای کشی معمولی استفاده نمی کنیم.
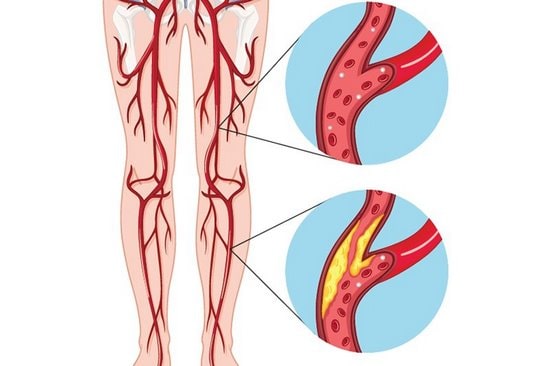
3) زخم های شریانی
زخم های شریانی به دلیل ایسکمی بافت در اثر نارسای شریانی رخ می دهد.
همچنین این زخم ها در اثر بیماری عروق محیطی (انسداد یا تنگی شریانی و اسکولیت) ایجاد می شوند.
نارسایی در خون رسانی به قسمت تحتانی پا شکل گرفته و در نهایت منجر به زخم های شریانی می شود.
در درمان زخم های شریانی ارزیابی صحیح این زخم ها از اهمیت بالایی برخوردار است.
در ارزیابی این گونه زخم ها معمولا با درد شدید در ناحیه زخم مواجه می شویم.
این درد در هنگام فعالیت، شب هنگام در زمان خواب و یا استراحت تشدید یافته و با آویزان کردن پاها درد تسکین می یابد.
خصوصیات بالینی زخم های شریانی به شرح زیل آمده است:
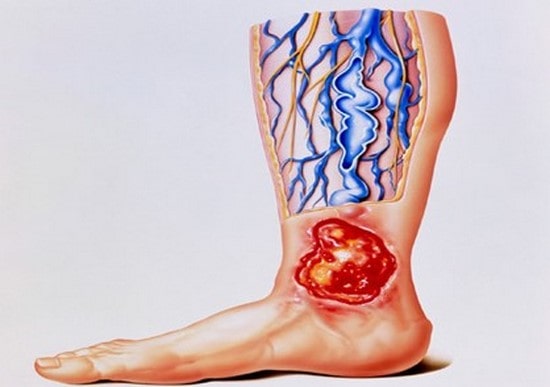
- معمولا محل ایجاد زخم در اطراف قوزک خارجی پا، پشت پا، نوک انگشتان یا بین انگشتان است.
- لبه های زخم صاف، مشخص و منظم است.
- این گونه زخم ها اغلب عمقی و درگیر کننده بافت های زیرین پوست هستند.
- اگزودا و میزان ترشحات در این زخم ها کمتر است.
- رنگ بستر زخم رنگ پریده، خاکستری و یا زرد و همراه با بافت اسکار و نکروتیک خشک می باشد.
- پوست اطراف زخم رنگ پریده و پورپوریک است و همچنین پوست براق، سفت و بدون مو می باشد.
4) درمان زخم های شریانی
قدم اول تشخیص، لمس دستی نبض های اطراف زخم است.
در مرحله بعدی شاخص فشار بازوی قوزک پا (ABPI) مورد استفاده قرار می گیرد.
در نهایت استفاده از سونوگرافی داپلر و سونوگرافی داپلکس می تواند ما را در تشخیص زخم های شریانی یاری رساند.
بعد از اینکه زخم های شریانی تشخیص داده شد، مرحله بعدی درمان زخم ها است.
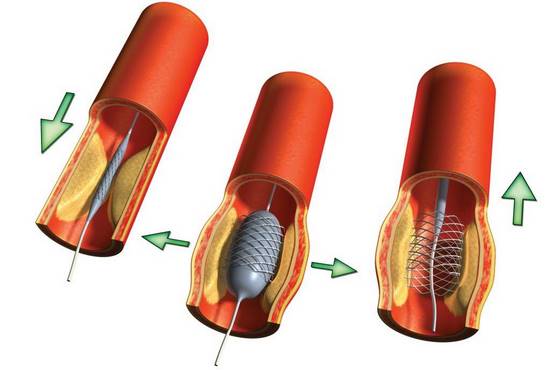
قدم اول در درمان این نوع زخم ها برقراری مجدد جریان خون در اندام تحتانی است.
این امر با عمل جراحی و باز کردن عروق تحقق می یابد.
قدم بعدی، مراقبت از زخم است.
این مراقبت ها اصولی دارند که عبارتند از:
- معاینه روزانه ساق های پا و بررسی منظم پا و ناخن
- اجتناب از پوشیدن لباس یا کفش تنگ
- استراحت دادن به پا در وضعیت آویزان به منظور افزایش جریان خون شریانی به پاها
- اجتناب از ترومای مکانیکال (زخم های ناخواسته در سطح پوست) و پیشگیری از هرگونه بدتر شدن وضعیت عضو
- کنترل موثر درد
- حفظ بهداشت پوست و رطوبت دهی مجدد به پوست های خشک در نواحی زخم
این نکته شایان ذکر است در صورت تاخیر در درمان زخم های شریانی عمل جراحی بی فایده بوده و در نهایت به قطع عضو بیمار می انجامد.
برخلاف زخم های وریدی از بانداژ های فشاری در درمان زخم های شریانی استفاده نمی کنیم و
عموما از داروهای مختلفی برای درمان این نوع زخم ها استفاده می کنیم.
آموزش هایی که در خصوص مراقبت از بیمار داده شده از اهمیت بالایی برخوردار است تا رفته رفته بهبودی این زخم ها نیز حاصل شود.
در مقاله مرجع مدیریت زخم تلاش شد با انواع زخم های اندام تحتانی آشنا شده و نحوه ارزیابی و درمان این زخم ها مورد بررسی قرار گیرد.
امید است مطالب این مقاله در آگاهی بخشی پیرامون سطح سلامت همگانی مفید و موثر واقع شود.
 |
نظرتون درباره این مقاله چیه؟
ما رو راهنمایی کنید تا اون رو کامل تر کنیم و نواقصش رو رفع کنیم.
توی بخش دیدگاه ها منتظر پیشنهادهای فوق العاده شما هستیم.


